がん検診の上手な受け方
がんを克服するには、医学的療法だけでは克服できません。がんに罹らない体質になることががんを克服する秘訣です。がんは必ず治ります。がんはあなたの生き方に対するメッセージです。これまでの生活習慣を見直し、からだにとって良いことをはじめましょう。がんは必ず克服できます。その信念と行動が、あなたの体質をがんに罹らないものにする唯一の方法です。
がんを克服するための新常識TOP > がん克服のための新常識 > がん検診の上手な受け方
がん検診の上手な受け方
がん診断の功罪「自殺リスク20倍」
がん検診やがん診断は、大切なことですが「がんと診断」された後の心理的なショックから自殺者が働き盛りの40〜60歳代において、がんに罹ってない人たちに比べて、約20倍に上るという。(読売新聞2014.04.23付)

がん診断後の1年以内に心理的ストレスが高くなり自殺につながるという。現在は、二人に一人は「がんになる」といわれている。がんと診断される前から、「がんに罹ったときの心構え」がないとこうしたリスクは避けられない。
いつ、自分ががんにかかっても「あわてず、落ち着いて」対応できるようにするには、「情報一つがあなたの命を左右する」は参考になります。
がん検診は早期発見
現在の医学で治せるがんの多くは、検診で早期発見できたものに限られています。そのため「がん検診は積極的に受けよう」という姿勢が大切です。
がんによる死を防ぐ確実な方法は、有効ながん検診を適切に受けることなのです。多くのがんは、相当進行するまでは症状はありません。がん検診への誤解の中で最も多く重要なのが「困ったとき」に受けるというものです。「困ったとき」ではもう遅いのです。
「自分の健康は自分で守る」という自覚はあっても「がん検診を受けるのは、症状が出てからでも間に合う」とか「がん検診を受けるなら、がんが確実に見つかるハイテク検診で」などと考えている人は少なくありません。
このような誤解が、効果のあるがん検診の妨げになっていると言えます。がん検診の対象は「症状がなく健康な人」で、一見健康そうな人が受けてこそ、がん治癒につながる早期がんが見つかるというものです。
生活の中でのがん予防、いわゆる「1次予防」には、数年もの単位の長い時間がかかるでしょうし、1次予防が将来成果をあげたとしてもなお解決できないがんも少なくないでしょう。
がん検診は「2次予防」と言われ、できてしまったがんによる死亡を回避する唯一の手段なのです。しかも、がん死亡の上位を占める主要ながんに対する検診は、確実にがん死のリスクを下げられると科学的に証明されています。
死亡率を下げる効果のあるがん検診とは、どんな検診をいうのでしょうか?がん検診への正しい理解が、早すぎる死による損失を防ぎ、日本のがん死亡率の減少にもつながります。
がん死亡率の高さは、がん検診率の低さに起因する
日本のがんによる死亡者数は、年間34万人に上っており、全死亡者の約30%を占めています。その上、先進7ケ国で、がんで亡くなる人が増え続けているのは、現在日本だけなのです。
|
その大きな「原因は、がん検診率の低さにある」といいます。 がん対策推進協議会の委員で、東大付属病院の放射線科准教授の中川恵一先生によれば、がん受診率の比較(右図)から、乳がんでは英米の70%に対して日本は20%です。子宮頸がんに至っては、米英の80%に対し、日本は21%に過ぎません。 |
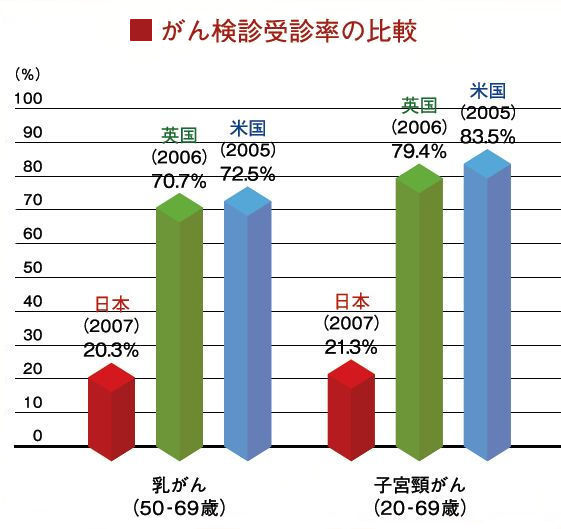
|
例えば、早期の大腸がんの場合、ほぼ100%治ると言われています。ところが、進行がんになるとそれが60%に下がり、転移すると10〜20%にまで治癒率は下がってしまいます。
しかし、検診では、がん予防には直接結びつきません。アメリカでは『がん検診によって過剰診断になったり、過剰治療になる場合がある』と指摘されています。過剰ながん検診には注意が必要です。
欧米の先進諸国では、推奨されているがん検診を実施し、受診率を上げるにつれて、がん死亡率を低下させています。しかし、受診率の20%前後と低い日本では、がん死亡者が今後も増え続けていくとみられています。
集団(対策型)検診とオーダーメイド(任意型)検診
企業の行う集団検診は、企業で働く人が病気になっていないかを検査して、企業と働く人を守ることにあります。また、自治体が行っている集団検診は、全体の死亡率を下げたいのが狙いです。
このような集団検診は、検診費用を安くしたり、無料にするなど政策的に行われますので、有効性が証明された方法に限られた、つまり対策型検診と言えます。
集団検診は、全体の死亡率を下げるのに非常に有効ですが、がんを見つける力はハイテク検査法に比べると劣ります。しかし、がんを見つける感度よりも有効性が証明されていることのほうが重要なのです。
人間ドックなど任意型検診は集団検診とは違い、個人のがんによる死亡リスクを下げるのが目的で、費用は個人負担となります。受診者本人の希望で行われたりしますので、有効性が確立されていない検診も選ばれます。
通常、このタイプの検診は、がんを見つける力である感度が優先されるために感度の高い検査方法が選ばれます。任意型検診では、検診の管理体制は施設に依存しているため、質の高い検診もある一方で、その逆もあり得ると考えておくことが大切です。
このように対策型、任意型の2つの検診がありますが、がん対策としては先ず、対策型の集団検診をキチンと受けることをお勧めします。
米国でも、任意型検診をそのまま行うことは問題が多いと考えられており、検診の理想型である組織型検診に近づけていく努力がなされています。
なぜなら、任意型検診では、不利益が最小化されていないので、必ずしも効果が期待できないからです。それ以上に質の保証されない検診が混じることがあるからです。
任意型検診では個人の価値観もありますので誤解のないようにするため、医師や検診に携わる医療者は、受診者に対して利益(メリット)と不利益(デメリット)について十分な説明が必要となります。
科学的根拠が十分でない検診では「○○のため、××の不利益があるかも知れません」と不利益を説明し、その上で受診者自身が受けるかどうかを決めるやり方が現在、世界の基準ともなっています。
検診の最適な医療機関の条件とは?
オーダーメイド検診(任意型検診)を受けるのに最適な医療機関として、次のような5つの条件があります。
1.医療技術、健診技術が優れている機関で、優秀な医師がいるか?
2.検診データを各科の専門医師が統合的に判断できるか?
3.むやみに高額料金の検診をすすめないか?
4.検査結果が過剰に陽性と出たり、結果によっては受診者に不安が増すなど、検
診のデメリットなども説明してくれるか?
5.他の医療機関への紹介状を依頼しても嫌な顔をしないか?
などです。
もっとも大切なことは、検診データをもとに、説明やアドバイスを懇切丁寧にしてくれる医師や看護師がいるかどうかです。
良い検診とは何か?
がんの有無を調べる検診で、良い検診とはどんな検査を言うのでしょうか?これを理解するには、2つのキーワードを説明する必要があります。
国立がんセンターがん予防・検診研究センター検診研究部長の斉藤博先生の著書「がん検診は誤解だらけ
一つは、がんの有無、危険の大小を判定する「感度」です。この感度は大きすぎても小さすぎてもいけません。丁度、がんだけを見つけだす大きさに調節しなければいけません。
つまり「がんを濾しとる力」です。がんの人が100人いたとすると、そのうちの何人が引っかかるかは、感度という指標で表されます。感度は、高い方が良いのですが、感度100%というものはありえません。
もう一つは「がんでない人をがんと疑わない力」も必要です。これは「特異度」といわれています。特異度は、分母ががんを持たない人で、分子にはその内、検診で陰性と出た人です。
実はこの特異度の方が、検診では感度より非常に重要なのですが、日本では、これまで感度ばかりが重要視されてきた傾向にあります。
特異度と感度の両者が100%なら理想ですがそれはありません。いずれか一方を高くすれば、もう一方は下がる関係にあるからです。要は、特異度と感度のバランスが大切になります。
分かりやすく言えば、感度を高めればがんがない人に余計な精密検査をさせることを意味します。逆に、特異度が高くなりすぎると目が大きくなりすぎて「がんの見逃し」が増えることになります。
結局のところ、良い検診とは「がんを良く見つけられると同時に、がん以外をチェックしない、つまり、がんを疑いすぎて精密検査にまわし過ぎない」ということになります。
がんの進行スピードにあわせて受診
「がんは早期発見がもっとも大事」であることは間違いないと言われていますが、反面、ただ頻繁にがん検診を受ければ良いという訳ではありません。
がんを早期発見するためには、検診のタイミングが重要になります。がんは早期がん、進行がんと変化していきますが、その進行スピードはがんの種類によってほぼ決まっているといいます。
例えば、乳がんの場合、1つの細胞が1cm大の大きさになるまでには、30回も細胞分裂を繰り返す必要があり、そのためには15年もの時間がかかり、それまでは検査でもほとんど分からないといいます。
一般に、がん細胞は2センチを超えると進行がんとされています。つまり、がん細胞が1センチから2センチまでの間に見つけるのが早期発見なわけです。乳がんの場合、その間は1年半になります。
従って、乳がんの場合は約1年半の間隔で検診を受ければ、早期がんを見過ごす危険性はほとんどないということです。がんの種類によって、この早期がんと診断される期間は異なります。
例えば、早期がんの期間は胃・肺・大腸は約1年、子宮頸がんは約2年です。従って、がんの進行の早さ(期間)に合わせて、検診を受けることが極めて重要です。
がん過剰診断で発生した問題
先進諸国に比べて、がん検診の受診率が20%程度と極端に低い日本では、'10年から死亡者を減らすために厚生労働省は「健康日本21」という健康づくり運動を推進しており、その中でがん検診の受診率アップに乗り出しています。
韓国では、政府が無料がん検診の対象を広げたり、一定の施設であれば自由に安い費用で検査が受けられるようにしたことで、4年間で10%以上も受診率を増加させ、すでに'08年には50%を超えています。
ところが、受診率を増加した一方で、問題が生じています。その問題とは見つける必要のないがんまでも見つけてしまう「過剰診断」で、その典型的なものが「甲状腺がん」です。
前述の中川恵一先生によれば「甲状腺がんは、なんら人体に危害を加えることもなく、治療の必要もないがんなのです。韓国の場合、過剰な検査によって、甲状腺がんの患者が急増してしまった」と言います。
又このがんは、日本では11番目のがんに過ぎませんが、韓国では患者数が1位になってしまい、その患者の100%が手術をしているといいます。実は、この「甲状腺がんの手術は、意味のない無駄なこと」だと言うのです。
このように過剰な検査によって、メリットよりデメリットのほうが大きな検査もあるということを知っておくことが大切です。
推奨される「がん検診」
がん検診の第一人者である、国立がんセンターの検診研究部長の斉藤博医師は、日本のがん検診は誤解だらけといいます。日本人の中には、「がん検診は症状が出てからでも間に合う」と思っている人や、「ハイテク検診のほうがいい」と思っている人が少なくありませんが、実はこれは大きな誤解だといいます。
斉藤医師が考える「受けるべきがん検診とは」どういうものでしょうか? まず第一にあげられたのは、「国ががん検診ガイドラインに基づき推奨するがん検診を受けること。」です。
これには、はっきりとした理由があります。それは、これらの検診によって死亡率を下げられることが、科学的に実証されているものだからです。
■ 受けるべきと推奨されているがん検診
| 対象臓器 | 推奨されている検診方法 | 対象と適切な受診期間 |
| 胃 | 胃X線 | 40歳以上の男女、 年に1回 |
| 子宮頸部 | 細胞診 | 20歳以上,2年に1回 |
| 乳房 | 視触診とマンモグラフィ(乳房X線)の併用 | 40歳以上,2年に1回 |
| 肺 | 胸部X線と喀痰検査(喫煙者のみ)の併用 | 40歳以上の男女、 年に1回 |
| 大腸 | 便潜血検査 | 40歳以上の男女、 年に1回 |
これら5つの検診を受けるよう勧めています。研究の結果、これらのがん検診を受診することで、大腸がんは60%、胃がんは59%、子宮頸がんは78%、乳がんは19%、肺がんは28%も死亡率が下がることが実証されています。
がん検診には「向き不向き」がある?!
病期によるもの
がん検診は、早期発見ですが、がんの種類によって、早期発見がしやすいものと困難なものがあります。
発がんして、早期がん、進行がんとステージが進んでいきますが、この進行が遅いがんは検診に向いています。例えば、大腸がん、乳がん、子宮頸がんなどです。
逆に、進行が早い白血病や悪性リンパ腫、すい臓がんなどは検診には向かないといいます。例えば、すい臓癌の早期がんを見つけようとすれば、例えば毎月検診をする必要に迫られることになります。それでも不十分かも知れません。
年齢によるもの
|
右図のグラフで見られるように、がんは45〜55歳以上から急激に多くなっています。それ以下の年齢では極めて少ないことを示しています。 このように実際にがん患者の少ない40歳以下の若い年齢層にまで、がん検診を推し進めると、検診では「がんの疑いあり」とされる人が一定の割合で発生するというのです。 そうすると、がんの疑いありとされた人は、精密検査を受けなければならなくなってしまいます。 |
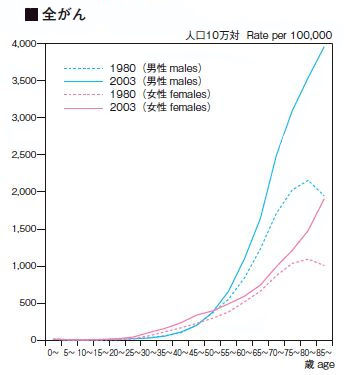
|
その結果、無駄な検査が増えるばかりか、精密検査には一定の割合で副作用も起こります。若い世代の受診者の大半が病気を持っていない検診の場合では、デメリットのほうがはるかに上回るのです。
一部の例外を除き、若年層へのがん検診は、利益よりも不利益をほうが多くなってしまいます。大腸がんや一部の乳がんには遺伝性を伴うがんもあります。近親者に複数のがん患者がいる場合は、40歳より若くても検査は必要かも知れません。
このように、がん検診では対象年齢についても問題や課題があるのです。これでは、受診者にとっても、社会的に見ても負担ばかりが重くなってしまいます。」と斉藤先生は指摘しています。
がん検診の本当の目的とは何か?
がん検査は、がんの発見率の高いハイテク検診のほうが良いと思っている人は以外に多いようです。しかし、これは全くの誤解だといいます。
いろんながん検査でハイテク機器が使われていますが、実はこの検査で死亡率が下がるという科学的根拠は、いまだ立証されていません。また、ハイテク検査で見つかるがんの大半は「過剰診断がん」の可能性があるといいます。
これは、ハイテク検査の大きなデメリットかも知れません。早すぎるがんの発見は、「超早期がん」と言われます。見つけると患者から喜ばれることも少なくありませんが、放置しておいても命を脅かさないような、手術の必要のない「過剰診断がん」が含まれていることも少なくないのです。
しかし、だからといって精密検査が必要でないということではありません。簡単な検査で「疑いあり」と出た人は、精密検査は必ず受けておくことがが大切です。
がん検診の目的とは、がん患者を見つけるのではなく、がんの疑いがあり、精密検査が必要な人をスクリーニング(ふるいわけ)することが重要なのです。
日本人は外国人に比べて、最初のがん検診で陽性と出て、精密検査が必要と言われても、検査を受けない人が30%以上もいるのです。これではがん検診の意味はありません。
たとえば、大腸がんの患者を調べた結果、精密検査が必要とされたにもかかわらず受けないでいると、その後、がんが見つかった場合、きちんと精密検査を受けて、がんが見つかった人と比べると、大腸がんで亡くなる危険が数倍高くなることが分かっています。
先ず、がん検診として簡単な検査を毎年または一年置きに行い、次に疑わしいと判断されたら、内視鏡や超音波、CTなどの精密検査を行う、この2段階で受診する方法が最も効果的だといわれています。
科学的根拠(エビデンス)に基づいて、「有効だと証明されたがん検診を受診期間を守って、適切に受けること」が、がんから身を守る一番確実な方法であるということになります。
気になる、お勧めのがん検診
推奨される「がん検診」のほかに、特定の条件にあてはまる人にお勧めの検査項目を紹介しておきます。これは、前出の中川恵一先生によるものです。気になる方は参考にして下さい。
1.50歳〜80歳までの男性
2年に一度くらいは、PSA検査による前立腺がん検診2.飲酒の量の多い人
喉や食道の検査3.すい臓の心配な人
被爆のない超音波検査4.肝炎ウィルスを持っている人
定期的に肝臓がんの検査5.乳がんの心配な人
自分で触診、しこりがあると思ったら、検診ではなく受診ベストセラーになった「患者よ、がんと闘うな
つまり、その患者は「がんを早期に発見して手術や薬で治した」のではなく、「治療しなくても治る人」だったかも知れないというのです。本当のところはどうなのでしょうか? 気になる方は「患者よ、がんと闘うな
CT検査でがんになる?
人体に照射されたX線のうち、臓器や組織で吸収される分を「吸収線量」といい、その多少が発がんの危険性を左右します。X線を通しにくい頭蓋骨のある頭部は、胸部や腹部に比べ、吸収線量は数倍ですが、発がんリスクの高い臓器がないので、CTによる発がんリスクは低くなります。
肺、乳房、胃、腸など発がんリスクの高い臓器の存在する胸部や腹部のCTは、吸収線量は頭部CTより少ないですが、逆に発がんリスクは高くなります。
このように放射線を用いた検査では、少なからず放射線被ばくしています。CT検査による被ばく線量は、X線撮影より「200〜300倍多いとする論文が多い」と語るのは、慶応大学の近藤誠先生です。(下図参照)
|
欧米の専門家は、低線量被ばくに発がん性があることを前提に、患者保護のために活発に動いているとされていますが、日本では患者保護の動きは緩やかで、国民被ばく線量はかえって増えていると指摘しています。 |
 |
日本は、唯一の原爆被ばく国でありながら、診断用放射線でも被ばく大国になっているといいます。
なぜ、CT検査で放射線量が増えるのか?
従来の装置だと、CTが写し出す人体の輪切り像の一枚(スライス)撮影するのに5分かかりました。これに対し、新鋭のMDCT(コンピュータ断層撮影装置)では、0.5〜1秒で撮影できます。
そのため、1日の検査件数は、これまで1日数件だったのが、MDCTでは1日100件でもできるのです。撮影時間が短くなってその分、検査件数は増えてきています。
新鋭装置は、1スライス当たりの線量は減らそうと思えばできますが、線量を減らすと情報量が堕ちて画像が粗くなる為、医者は線量を落したがらないのです。
また、新鋭装置は撮影時間が極めて短かく、腹部や骨盤の撮影まで出来る上に、1回の検査で複数回撮影することが増えたのです。さらに、CT設置数の増加は、ここ10年で2倍に増え、それに占めるMDCTは、年1,000台以上のペースで増加しています。
このような事情から、1回の検査当たりの実効被ばく線量も、減るどころか増えている可能性が極めて高いのです。
|
現在、タバコを除けば、放射線診断による医療被ばくが単一かつ最大の発がん因子になっていると考えられています。 中でも子どものCTは危険です。子どもは臓器や組織が成長段階にあり、放射線の影響を受けやすいのです。 右図のグラフに示すように年齢が低いほど、発がんリスクが高くなります。 |
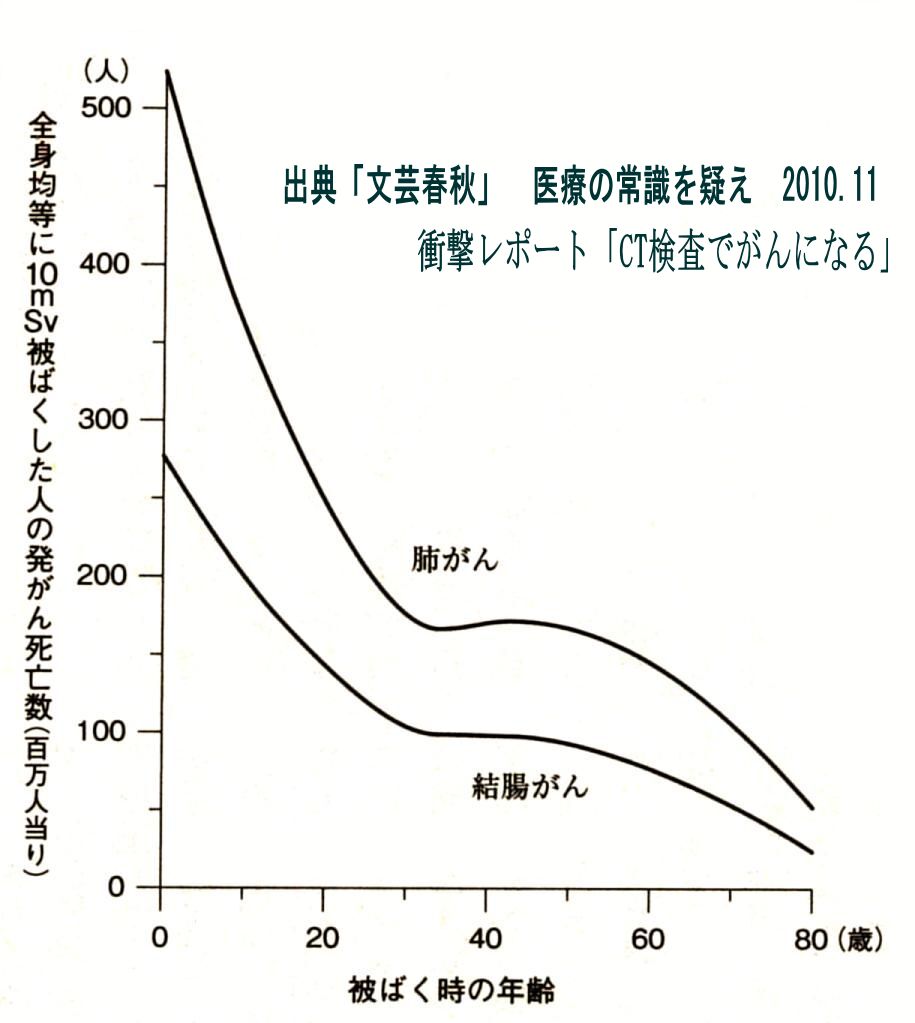
|
なぜ、不適切なCT検査が行われるのか?
CT検査が蔓延している背景には、あまりに外来が混んでいて、能力のある医者でも患者の話を聞く時間的余裕がなく、先に検査を受けさせてデータ一式を揃えたい気持ちになってしまうことや、CT検査をすればするほど病院が経済的にも潤うからだといいます。
放射線医療従事者については、被ばく線量が平均して年間20mSvを超えないように法規で規制されています。しかし、CT検査で被ばく線量を規制する法規やガイドラインがないというのです。なぜ、患者には被ばく線量に法規で決められた上限がないのでしょうか?
それは、放射線診断は患者にとって利益になるということが理由です。確かに、人体内部の正確な情報は、現代医療にとって不可欠です。CTの恩恵を受ける患者が数限りなく存在することは疑いありません。
しかし、実際にはCT検査が安易に行われており、これらのCT検査の大部分を放射線被ばくの心配のないMRI(磁気共鳴撮影)で代替できるという指摘もあります。
もともと、患者を診る医者は、話を良く聞いて、触診や聴診をして診断をつけ、不明な場合にCT等の検査をするのが、これまでの正当なやり方だった筈です。
ところが、最新鋭のMDCTは、検査しても余力があるため、多くの病院では、診察もそこそこに「とりあえずCTをやりましょう」「念のため、CTを」ということになりやすいのです。
第一に医師が、1回のCT撮影に発がんの危険がないと思い込んでいることも事実です。さらに、万一の医療事故を起こしたときの対策に、防衛目的でCTをとることもあります。
このような観点から、各診療科の医者に、CTはなるべく少なくするよう期待してもうまく行くとは考えられません。結局は、患者自身が自主防衛のために不要な検査を避けるしかないのです。
不要な検査をしないために
1.中年以降の不調は、多くは老化現象でつける薬はないと思った方がいいの
です。そういうことで、少々の事では病院へ行かない努力をすることです。
2.子どもの場合、転んで頭を打ったぐらいで医者には行かない。ましてやCT
を撮らない事です。「子どもの頭にコブができて、親が希望しても、CTを
撮らないのが専門家の努め」とする時代がきているのです。ただし、意識を
失ったり、ぐったりしていたら、医者に診てもらうことは大切です。
3.患者が病院に歩いて行くだけの体力があり、症状も軽いのに「まずCT」と
言われたら、受けないことです。CT検査の必要性があれば、先に医師から
何らかの理由が言えるはずで、それが説明できないようであれば臨床能力が
ない証拠です。
4.CT以外の放射線を用いるがん検診では、
(1)マンモグラフィによる乳がん検診は、特に家族に乳がん患者がいる場
合、マンモグラフィによる乳がん発生リスクは、通常の数倍になる恐れ
があるとされています。
(2)X線透視による胃がん検診は、被ばく線量が相当多い一方、がん死亡
に対する予防効果はありません。
(3)PET(ポジトロン断層撮影法)を用いた全身検査も被ばく線量が高
く、CTと同じ問題があります。
これら放射線を用いる検診は、必要最小限にして、できるだけ近づかないの
が一番です。
がん検診は無意味?
日本と欧米では、がんの診断が異なるという話があります。日本でがんと診断された患者が欧米の病院にいった途端に、何も治療しないのにがん患者でなくなったというのです。
実は、日本で「がん」と診断されている人の中に、欧米では「がん」とは呼ばないものが存在するというのです。日本ではかなり早期の「粘膜に一部に異常が見られる段階、正確には周囲への浸潤がまだない段階」でも「がんと同じ細胞を持つ」と言う理由で「がん」と診断されますが、欧米ではそれを「がん」とは見なさないというのです。
これについて慶応大学の近藤誠教授が「がんもどき」
がん検診で発見されるがんにもこの2種類があり、もしそれが「がんもどき」なら転移しないので、重篤な症状を引き起こすことはなく、身体に何らかの異常が出てから治療しても間に合うといいます。
しかし、それが「本物のがん」なら、がん細胞が転移するのは検診では発見可能な大きさになるよりずっと前であるため、発見された時はすでに転移しており、もう手遅れだというわけです。従って、がん検診は無意味だというわけです。
だから、日本では欧米でがんと診断しないようなものまで「がん」として手術をしているから、日本は胃がんの治療成績が良いわけで、つまりそれらは「がんもどき」だと言うのです。
日本では「がん」と診断される粘膜の異常な細胞は、数ヶ月または数年後にはいずれ粘膜を破って欧米で言われるところの「がん」に進行すると考えられているのです。
それを放っておいて、すべてが浸潤して進行がんになるのかどうかを確かめることは困難ですから、欧米との病理診断基準のくい違いがなかなか解決されない理由だと言います。
例えて言えば、「犯行は目撃していないけれども、証拠がそろっているので犯人だ」と断定するのが日本であり、「証拠はそろっているが、現行犯でなければ逮捕できない」というのが欧米の考え方と、自治医科大学の福島敬宣教授は、著書「その「がん宣告」を疑え
どうする!がん検診
日本のがん医療は、いまだに「早期発見・早期治療」という流れから抜け出すことができないでいます。ただひたすら「診断技術」の向上に努め、一方で治療は従来のままなのです。根治治療が難しい現状では、患者は増える一方です。
新潟大学大学院 医歯科学総合研究科の安保徹教授は、「なぜ、患者が増えるかというと、放っておけば自然に治ってしまうような小さな病気まで見つけて「病人にしてしまうから」といいます。
大事なのは、良くなるがんもあれば、悪くなるがんもあるということです。今の医学では「がんは基本的によくならない」という考え方をしています。だから、治す必要のないがんにまで、余計な治療をしてしまうという考え方になっておられる先生方も、近年は少なくないというのです。
日本人のためのがん予防は、生活習慣が第一だと言われています。国立がんセンターがん予防・検診研究センター予防研究部長の国立がんセンター予防研究部長の津金昌一郎先生は、「効果が期待できるがん予防は?」という意識調査を行ったそうです。
その結果、トップは「がん検診や人間ドックの受診」でした。ただ、検診は予防には直接結びつかないため、何も神経質になって精密すぎる検診は必要ないといいます。
勿論、便潜血による大腸がん検診、X線などによる胃がん検診、細胞診などによる子宮頸がん検診、マンモグラフィによる乳がん検診など有効な検診は受けるべきです。
アメリカでは、がん検診によって過剰診断、過剰治療に至ることがあるといっています。「見つかったがん細胞が、その人の寿命前に死に至らしめるかは分かりませんし、発見されないまま寿命が来た可能性もある」といいます。
発見しなくてもいいがんを発見することで、逆に精神的に落ち込んだり、QOL(生活の質)が下がっては意味がありません。過剰ながん検診はかならずしも、幸せにつながるとは限らないようです。
このような背景から、あなたは「がん検診」をどのように受け止められたでしょうか? あなた自身が、納得して受けられるがん検診があるとしたら、それはどんな検診になりますか?
場当たり式に受診されるのではなく少なくとも、現在、国が推奨している5つのがん検診だけは是非、受けられることをおすすめ致します。
がん検診のための新常識
抗がん剤は効かない
水素吸入療法が厚労省の先進医療Bとして承認!2016年11月に、心停止後の水素吸入療法において、その効果が認められ先進医療Bとして承認されていま...
がん検診の上手な受け方
がん診断の功罪「自殺リスク20倍」 がん検診やがん診断は、大切なことですが「がんと診断」された後の心理的なショックから自殺者が働き盛りの40〜60歳代に...
がん治療はいいとこ取り
日本の医療水準は、世界最高レベルといわれていますが、「なぜ、がんには勝てないのでしょうか?」、「人はなぜ、がんになるのでしょうか?」その理由がハッキリしないま...
情報が命を左右する!
医療知識の格差が、がん死亡率に影響する? ハーバード大学公衆衛生大学院の准教授のK・ビスワナス博士によると、高所得者と低所得者との医療知識格差が、が...
がん患者との情報共有
最新医学でがんは防げない! がん患者は、相変わらず年々増加傾向にあります。医学技術が急速な勢いで進み、最新の治療技術が生まれています。にも、関わらず日本...
がん保険は損か得か?
がん保険の仕組み がん保険は、「がんにかかったときに経済的破綻や不安を避けるためにみんなで少しずつお金を出し合って備える仕組み」であり、発生...
がん治療の現状
遂に公開された!厳しいがん治療の現実読売新聞2016/1/21付で、全国32のがん専門病院で作る「全国がん(成人病)センター協議会」が、がん患者の10年生存...
これからのガン治療
ガンは必ず治る!期待される医療革新!これからのガン治療ともいうべき医療革命が、早からず遅からずやってきそうです。ips細胞によるがん治療...